11 июля 2025
Вы здесь
Лапароскопическая гепатэктомия у живого донора
Самым важным в лапароскопической гепатэктомии у живого донора является его безопасность. Операция без осложнений намного важнее операции без противопоказаний, в этом убеждён доктор медицинских наук Ки-Хун Ким, сотрудник отделения хирургии желчного пузыря и трансплантации печени Медицинского центра Асан в Сеуле. О лапароскопической левой боковой секционной и правой гепатэктомии у живого донора, о донорских случаях, имеющих анатомические вариации, о применяемых хирургических техниках специалист рассказал на прошедшем в июне 2021 года в Санкт-Петербурге Международном онкологическом форуме «Белые ночи - 2021».
Ки-Хун Ким был первым в Азиатско-Тихоокеанском регионе хирургом, кто в 2008 году выполнил такую операцию. Основываясь на накопленном многолетнем опыте, он называет наиболее важными факторами при принятии решения о пересадке печени от живого донора такие, как адекватный объём трансплантата, достаточность потока, проходящего через воротную вену или печеночную артерию, а также безопасное наложение анастомоза на желчный проток.
Донор не пациент
Донор - это не пациент, а здоровый человек, поэтому задача хирурга обеспечить его безопасность и стабильность состояния. Статистика показывает, что количество биотрансплантатов имеет явную тенденцию к сокращению, и если донор в ходе такого вмешательства подвергается риску, то сама операция может оказаться бессмысленной, считает Ки-Хун Ким.
Изначально, в том числе в его практике, такие операции оставляли у донора большую рану. Но с тех пор, как их начали выполнять лапароскопически, следы оперативного вмешательства со временем становятся незаметными.
В Медицинском центре Асан с августа 1992 по декабрь 2019 года проведено 6711 трансплантаций печени, 84% - от прижизненного донора, и ни один из них не умер. Данные из личной практики, которые привёл трансплантолог: с июля 2007 по 31 декабря 2020 года он провел 1189 лапароскопических и роботизированных резекций печени. Последних значительно меньше, потому что, как пояснил профессор, они не кажутся ему актуальными в силу особенностей операций на печени.
Специалист сделал обзор отмечавшихся осложнений: с 2004 по 2017 год среди 4395 доноров серьёзные осложнения были зафиксированы лишь у 1,72%.
- Это очень низкий процент. Анатомические изменения имели 47,6% доноров. Здесь нужно иметь в виду, что анатомические изменения могут быть очень значительными - это аномалии артерий, воротной вены и желчного протока, - отметил Ки-Хун Ким.
В 2017 году были опубликованы данные Корейского регистра донорских органов, которым придаётся большое значение, ведь страна считается лидером в области биотрансплантаций, поскольку имеет наибольшее количество случаев подобных вмешательств. Согласно приведённым данным, с марта 2014 по декабрь 2015 г. в 832 гепатэктомиях от живого донора осложнения были отмечены в 9,3% случаев.
- Поэтому я всегда говорю, что даже если проводить лапароскопическую гепатэктомию от живого донора и сравнивать её с открытой операцией, разница неощутима, осложнений практически нет. Но если осложнений будет много, мы должны серьёзно подумать, не следует ли нам прекратить выполнять лапароскопическую гепатэктомию донору, - предостерёг он коллег.
Левая и правая эктомии
Ки-Хун Ким ознакомил участников форума с собственным опытом выполнения лапароскопической левой боковой секционной эктомии у живого донора.
- В основном я использую устройство Thunderbeat и лапароскопический аспиратор, поддерживаю давление в брюшной полости на уровне 12 мм рт.ст. По моим индивидуальным показаниям, левая латеральная резекция и левая доля в основном такие же, как и в открытой гепатэктомии без противопоказаний. Но правая доля имеет множество анатомических вариаций, поэтому я думаю, что важно подходить к ней более разумно, - изложил свою позицию эксперт.
Он напомнил коллегам, что в 2001 году Даниэль Шерки во Франции впервые сообщил о лапароскопической левой боковой секционной гепатэктомии от живого донора. В 2006 году Оливье Субран проанализировал результаты группы, перенесшей лапароскопическую операцию, и опубликовал результаты. Они оказались достаточно хорошими, а сам метод объявлен безопасным и надежным.
Ки-Хун Ким, став первым в Азиатско-Тихоокеанском регионе, кто выполнил подобную операцию в 2008 году, представил свои результаты в 2011 году в «Британском журнале хирургии».
- Я пришёл к такому же выводу: хирургическая лапароскопия безопасная, выполнимая и воспроизводимая процедура. Эта статья имела большое значение для США, Америки (Северной и Южной), Азии, стран Европы, где донорам выполнена левая боковая секционная эктомия с помощью лапароскопа. Мы пришли к выводу, что лапароскопическая левая боковая секционная эктомия у живого донора может стать новым стандартом, как и в случае с трансплантацией почки, поскольку в данной группе доноров было меньше осложнений, - настаивает Ки-Хун Ким.
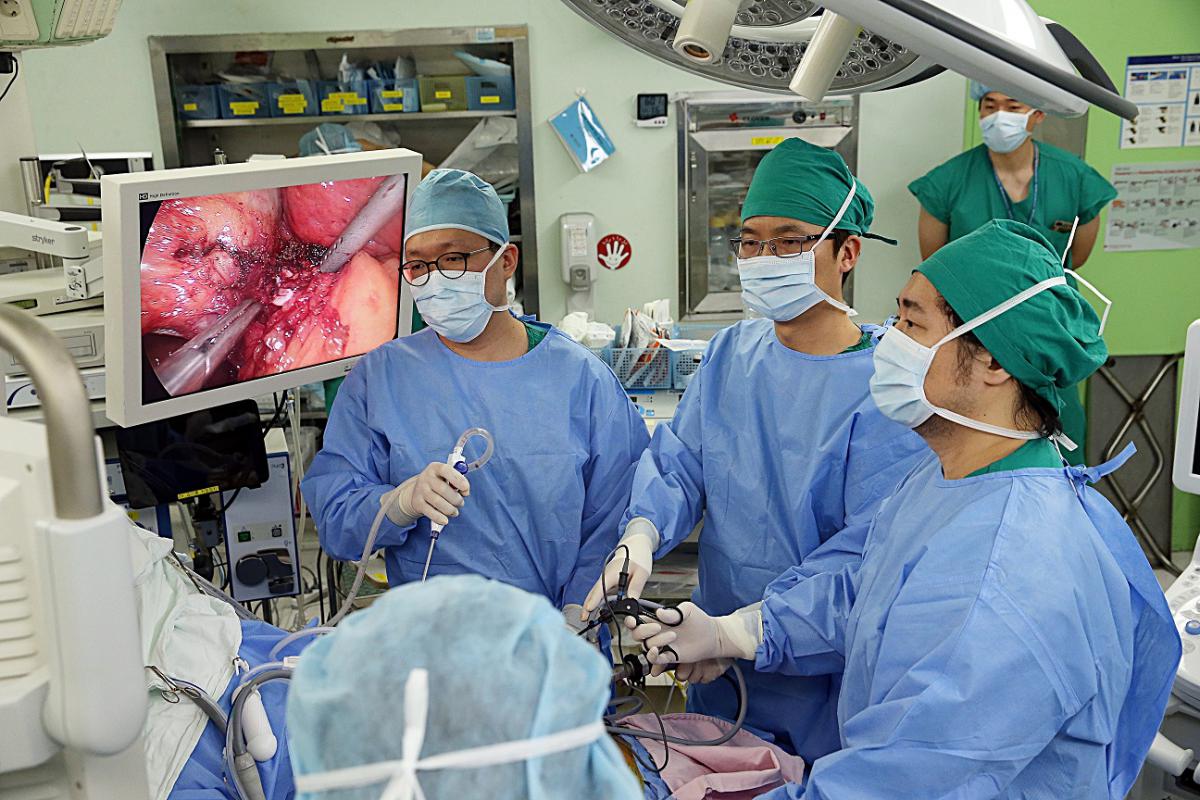
Конечно, в ходе накопления практики возникали трудности. Например, связанные с применением газа CO2. Дело в том, что во многих публикациях утверждалось, что в группе реципиентов с пересаженными почками газ CO2 может вызвать проблемы с трансплантатом. Чтобы проверить, будет ли это иметь место при трансплантации печени, в больнице провели долгосрочное исследование в группах абдоминальных и лапароскопических доноров. В результате оказалось, что газ CO2 никак не повлиял на трансплантат и не оказал значительного влияния на результаты реципиента. Это подтвердило безопасность процедуры, отметил Ки-Хун Ким.
При левой боковой секционной гепатэктомии у донора иногда очень полезно использовать ICG (индоцианин зеленый) - раствор, который обычно используется для проверки функции печени. Введение небольшого его количества (2,5 мг) внутривенно дает хороший обзор желчного пузыря во время операции, порекомендовал докладчик.
Говоря о лапароскопической правой гепатэктомии у живого донора, специалист отметил: самая важная её особенность заключается в том, что правая доля довольно большая и анатомически изменчива, поэтому для проведения операции должны быть разумные показания. Важно не допустить значительного увеличения времени выполнения операции и сократить вероятность осложнений. По словам Ки-Хун Ким, самым очевидным показанием для такой операции является состояние одиночной, более длинной RHA (правая печёночная артерия), RPV (правая воротная вена) и RBD (правый желчный проток).
Эксперт рассказал о результатах исследования, в ходе которого было изучено состояние 575 человек, перенесших подобные операции в Медицинском центре Асан, больнице Сеульского национального университета, Университетской больнице Кёнбук и Медицинском центре Самсунг (это основные центры по проведению лапароскопической гепатэктомии у живого донора в Южной Корее). В этой когорте пациентов случаев правой гепатэктомии было большинство - 511.
- К сожалению, в данном исследовании нет случаев анатомических вариаций, поэтому мы обновляем его, собираем новые данные. Но совершенно точно, что у правого трансплантата было значительно больше осложнений. Анализ самих осложнений показывает, что большое значение имеют время операции и вес трансплантата. Чем больше продолжительность операции и чем тяжелее трансплантат, тем больше осложнений. Стандарт трансплантата составляет 700 граммов, при большей его массе бывает много осложнений, - прокомментировал результаты Ки-Хун Ким.
Он также отметил, что операции длятся долго, когда имеются анатомические особенности: несколько печёночных артерий, несколько желчных протоков или имеется аномалия воротной вены. Это означает, что в группе доноров без анатомических вариаций вероятность осложнений гораздо меньше. Всё это трансплантологам следует учитывать при планировании оперативного вмешательства.
Лапаро- и роботизированная гепатэктомии в сравнении
В Корее провели многоцентровое исследование, в рамках которого проанализировали результаты лапароскопических и роботизированных гепатэктомий у живых доноров за период 2018-2020 годов.
- Мы сравнили группы доноров, которым выполнена лапароскопическая правая гепатэктомия и роботизированная правая гепатэктомия, и увидели, что время проведения первой было намного короче и получено гораздо меньше осложнений. Как я уже говорил ранее, роботизированная хирургия имеет свои преимущества, но не в лечении печени, кроме того, на такие операции уходит больше времени, - оценил специалист.
В 2018 году в больнице Асан организовали демонстрационные сеансы «живой хирургии»: показывали коллегам, как выполняются лапароскопическая и роботизированная гепатэктомии. Доктор Ки-Хун Ким тогда выполнял лапароскопическую операцию, а его коллега Чой И Хонг из сеульского госпиталя Северанс - роботизированную. Участникам онкологического форума в Санкт-Петербурге показали эти видеокадры, и они убедились, что времени, затраченного на лапароскопическую гепатэктомию, действительно потребовалось меньше - чуть больше 1,5 часов.
В заключение Ки-Хун Ким ещё раз подчеркнул, что самым важным при пересадке печени является безопасность донора: «Операция без осложнений намного важнее операции без противопоказаний. Чтобы начать самостоятельно выполнять лапароскопическую гепатэктомию у живого донора, вам нужно предварительно иметь большой опыт выполнения открытых операций».
Эксперт рекомендовал выполнять гепатэктомию справа или слева с помощью лапароскопов и обязательно в медицинском центре с большим опытом подобной практики, что позволит избежать проблем.
Контакты:
Ki-Hoon Kim, MD, PhD, Division of HBP Surgery And Liver Transplantation Medicine and Asan Medical Center
e-mail: russian@amc.seoul.kr
Тел: +82-2-3010-7946
Подготовила Римма ШЕВЧЕНКО,
корр. «МГ».
- Войдите или зарегистрируйтесь, чтобы отправлять комментарии

Издательский отдел: +7 (495) 608-85-44 Реклама: +7 (495) 608-85-44,
E-mail: mg-podpiska@mail.ru Е-mail rekmedic@mgzt.ru
Отдел информации Справки: 8 (495) 608-86-95
E-mail: inform@mgzt.ru E-mail: mggazeta@mgzt.ru





